





































Estude fácil! Tem muito documento disponível na Docsity

Ganhe pontos ajudando outros esrudantes ou compre um plano Premium


Prepare-se para as provas
Estude fácil! Tem muito documento disponível na Docsity
Prepare-se para as provas com trabalhos de outros alunos como você, aqui na Docsity
Os melhores documentos à venda: Trabalhos de alunos formados
Prepare-se com as videoaulas e exercícios resolvidos criados a partir da grade da sua Universidade
Responda perguntas de provas passadas e avalie sua preparação.

Ganhe pontos para baixar
Ganhe pontos ajudando outros esrudantes ou compre um plano Premium
Comunidade
Peça ajuda à comunidade e tire suas dúvidas relacionadas ao estudo
Descubra as melhores universidades em seu país de acordo com os usuários da Docsity
Guias grátis
Baixe gratuitamente nossos guias de estudo, métodos para diminuir a ansiedade, dicas de TCC preparadas pelos professores da Docsity
Resumo objetivo e didático da semiologia médica, com ênfase nas alterações patológicas dos sistemas cardiovascular e respiratório. Reúne os principais sinais e sintomas associados a doenças cardíacas e pulmonares, abordando desde a anamnese direcionada até o exame físico detalhado, incluindo inspeção, palpação, percussão e ausculta. No sistema cardiovascular, destaca manifestações como dispneia, dor torácica, palpitações, edemas e cianose, além da avaliação de pulsos, bulhas, sopros e ritmo cardíaco. Já no sistema respiratório, foca em achados como estertores, roncos, sibilos, atrito pleural, além de alterações no frêmito toracovocal, expansibilidade pulmonar e padrões respiratórios anormais. O material serve como guia para a identificação precoce de sinais clínicos relevantes, auxiliando no raciocínio diagnóstico e no reconhecimento de quadros como insuficiência cardíaca, DPOC, asma, pneumonia, derrames pleurais e outras condições comuns na prática clínica.
Tipologia: Resumos
1 / 47

Esta página não é visível na pré-visualização
Não perca as partes importantes!








































AAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAAA
ANAMNESE PEDIÁTRICA ● Classificação etária : ○ Recém-nascido (RN): 0 a 28 dias ○ Lactente: 29 dias a 2 anos ○ Pré-escolar: 2 a 6 anos ○ Escolar: 7 a 10 anos ○ Adolescente: 10 a 19 anos
● Consultas : ○ Recém-nascido (RN): primeira consulta na 1ª semana de vida para avaliar saúde e orientar cuidadores, gestação e HDA da família ○ Lactente, pré-escolar e escolar: avaliar desenvolvimento e hábitos de saúde, incluindo sono, alimentação, ambiente familiar, vacinas e triagem para autismo ○ Adolescente: avaliar questões emocionais, de saúde e sociais. Seguir a estrutura da consulta HEEADSSS
SIGILO DO PACIENTE ADOLESCENTE O sigilo com adolescentes deve ser mantido em questões de saúde mental, sexualidade e uso de substâncias, mas pode ser quebrado em situações de risco à sua segurança, como abuso, doenças graves ou risco de suicídio.
O profissional deve sempre esclarecer quando haverá confidencialidade e quando será necessário romper o sigilo, priorizando a ética e a proteção do adolescente.
ANAMNESE DO ADULTO ● Identificação : dados pessoais do paciente ● Queixa principal ( QP ): motivo da consulta ● História da doença atual ( HDA ): registro detalhado do problema ● Interrogatório sintomatológico (IS): avaliação de sintomas por sistema ● Antecedentes pessoais e familiares : histórico de saúde, doenças prévias, cirurgias, uso de medicamentos e doenças familiares ● História psicossocial : hábitos de vida, alimentação, atividade física, tabagismo, etilismo e condições socioeconômicas ● Método SOAP : ○ Subjetivo: relato do paciente ○ Objetivo: dados mensuráveis (exame físico, exames complementares) ○ Análise: interpretação dos dados, hipóteses diagnósticas ○ Plano: condutas e manejo.
Para escolher o manguito ideal para aferir a pressão arterial em crianças, é necessário medir a circunferência do braço na altura média entre o olécrano e o acrômio. O manguito deve ter:
A pressão arterial (PA) deve ser medida anualmente em crianças e adolescentes a partir dos 3 anos , enquanto em menores de 3 anos a medida é indicada somente em situações de risco, como prematuridade e baixo peso ao nascer.
A técnica correta é fundamental para garantir resultados confiáveis: a PA deve ser medida no braço direito , com a criança deitada até os 3 anos ou sentada acima dessa idade, utilizando um manguito adequado ao tamanho do braço, com comprimento entre 80 a 100% e largura de pelo menos 40% da circunferência do braço.
Caso o valor da PA não seja exato, deve-se arredondar para cima ao consultar a tabela, e uma diferença de até 15 mmHg entre os membros é considerada fisiológica.
As manifestações clínicas da pressão arterial alta incluem tontura, dor na nuca, cefaléia, sudorese e dispneia.
Na pediatria, os escores Z (Z score) são usados para avaliar crescimento (peso, altura, IMC, perímetro cefálico, etc.) em relação à média da população de referência (geralmente OMS).
Significado de Z score ● Z = 0 → valor igual à média ● Z +1 → 1 desvio padrão acima da média ● Z +2 → 2 desvios padrões acima da média ● Z -1 → 1 desvio padrão abaixo da média ● Z -2 → 2 desvios abaixo (indica risco nutricional) ● Z -3 → desnutrição grave
Interpretação ● Z < -3: magreza severa ● Z entre -3 e -2: magreza ● Z entre -2 e +1: eutrofia (normal) ● Z > +1 até +2: sobrepeso ● Z > +2: obesidade ● Z > +3: obesidade grave (em alguns protocolos)
TÉCNICA PARA AFERIR PA Posicionamento da braçadeira ● Coloque a braçadeira sobre o braço nu, cerca de 2-3 cm acima do cotovelo. ● Certifique-se de que a braçadeira esteja ajustada, mas não apertada demais.
Posicionamento do estetoscópio Coloque a cápsula do estetoscópio sobre a artéria braquial, logo abaixo da braçadeira, para ouvir os sons de Korotkoff.
Inflar a braçadeira Infle a braçadeira rapidamente até 20-30 mmHg acima da pressão sistólica estimada ou até que os sons de Korotkoff desapareçam.
Medição da pressão ● Libere a válvula de forma controlada, permitindo uma descompressão lenta (2-3 mmHg por segundo). ● Ouça os sons de Korotkoff enquanto a pressão diminui: ○ O primeiro som (fase 1) é a pressão sistólica. ○ O som final (fase 5) é a pressão diastólica.
DOCUMENTOS MÉDICOS Referência Encaminhamento do paciente para um serviço de maior complexidade ou especialização quando o atendimento inicial não consegue atender todas as suas necessidades.
Como preencher ● Explicar o motivo do encaminhamento ● Incluir perguntas que precisam de resposta do especialista ● Listar procedimentos realizados ● Relatar resultados encontrados ● Especificar o que solicita ao especialista
Contrarreferência Retorno do paciente à unidade de origem após atendimento especializado, com as condutas estabelecidas para seguimento.
Posicionamento do paciente Deitado em decúbito dorsal, lateral esquerdo e sentado com leve inclinação para frente.
Focos de ausculta (usar campânula e diafragma do estetoscópio) ● Foco mitral: 5º espaço intercostal esquerdo, linha hemiclavicular ● Foco tricúspide: borda esternal esquerda, 4º-5º espaço, base do apêndice xifóide ● Foco aórtico: 2º espaço intercostal direito, junto ao esterno ● Foco pulmonar: 2º espaço intercostal esquerdo, junto ao esterno ● Foco aórtico acessório: 3º espaço intercostal esquerdo (Erb)
Avaliar ● Bulhas cardíacas (B1, B2): presença, intensidade, desdobramentos ● Sopros: localização, intensidade (grau I a VI), irradiação, timbre ● Estalidos, cliques, atrito pericárdico ● Ritmo (regular/irregular), presença de B3 ou B
A insuficiência cardíaca ocorre mais em idosos e pessoas com hipertensão, diabetes, valvulopatia e doença arterial coronariana. Fatores como sedentarismo, obesidade, tabagismo, histórico de infarto, remédios não tomados direito, consumo excessivo de álcool e doenças cardíacas valvulares aumentam o risco.
IC Sistêmica (direita): edema em membros inferiores, hepatomegalia, ascite, turgência jugular, pulso paradoxal.
IC Pulmonar (esquerda): dispneia, ortopneia, dispneia paroxística noturna, crepitações pulmonares, pulso alternante.
● FC (elevada) ● PA (pode alterar) ● Temperatura (normal) ● FR (elevada) ● O2 (pode alterar)
● Coloração da pele ● Cianose ● Padrão respiratório (dispneia) ● Respiração Cheyne-Stokes (dispneia seguida de apneia) ● Observar tórax (formato, abaulamentos, simetria) ● Edema ● Turgência jugular ● Tiragem, musculatura acessória ● Baqueteamento digital ● Área cardíaca : abaulamentos, retrações, circulação colateral, cicatrizes
● Ictus cordis (desviado e propulsivo) ● Simetria, amplitude e frequência do pulso ● Gravidade do edema (baseado no sistema de cruzes) - Godet ● Acúmulo de líquido (ascite) na palpação abdominal ● Hepatomegalia
A manobra de Valsalva consiste em uma expiração forçada contra a glote fechada, que reduz o retorno venoso e o débito cardíaco, causando taquicardia compensatória; ao liberar a pressão, o retorno venoso aumenta e ocorre bradicardia reflexa. Avalia-se hipertrofia concêntrica e ajuda na ausculta de sopros.
A manobra Hepatojugular avalia a resposta das veias jugulares à compressão do fígado, refletindo a pressão venosa central e a função do ventrículo direito.
Com o paciente deitado e a cabeça elevada a 45 graus, aplica-se pressão suave sobre o fígado enquanto se observa as veias jugulares. A distensão visível das veias durante a compressão indica disfunção do ventrículo direito ou insuficiência cardíaca direita. O refluxo hepatojugular na IC é maior que 3 cm.
● ECG e troponina normais ou pouco alterados ● Diagnóstico : Angiotomografia de tórax
Pacientes com síndrome coronariana podem apresentar uma variedade de manifestações clínicas, sendo a dor torácica o sintoma mais característico. Essa dor geralmente é descrita como uma sensação de aperto ou queimação localizada na região retroesternal, podendo irradiar para a mandíbula, braço esquerdo ou dorso. Em casos de angina estável, a dor costuma surgir aos esforços e melhora com o repouso ou uso de nitratos. No entanto, em quadros mais graves, como o infarto agudo do miocárdio, a dor é mais intensa, prolongada (geralmente superior a 20 minutos), não alivia com o repouso ou medicação e pode vir acompanhada de outros sintomas autonômicos.
SINAIS VITAIS ● FC (elevada) ● PA (pode estar alterada) ● Temperatura (pode estar alterada em IAM) ● FR (elevada) ● Oximetria (pode estar alterada)
● Coloração da pele (palidez) ● Sudorese ● Padrão respiratório (dispneia) ● Cianose ● Tiragem, musculatura acessória ● Observar tórax (formato, abaulamentos, simetria) ● Postura ● Turgência jugular ● Sensação de morte ● Área cardíaca : abaulamentos, retrações, circulação colateral, cicatrizes
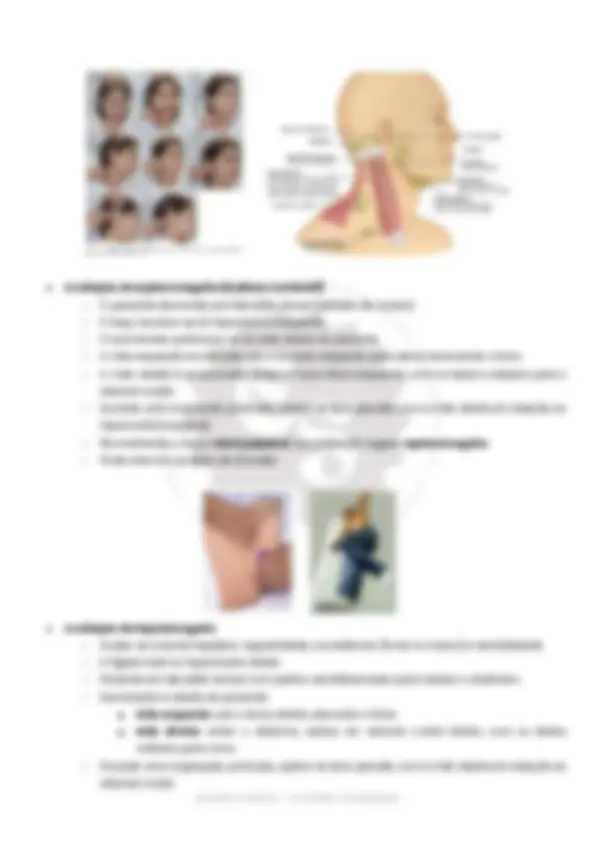
Sinal de Levine ● Como é visto: o paciente coloca o punho fechado sobre o tórax ao relatar dor torácica. ● O que avalia: sugestivo de angina ou síndrome coronariana aguda. ● Usos clínicos: indicação de dor cardíaca típica.
PALPAÇÃO ● Ictus cordis ● Pulso ● Gravidade do edema ● Valsalva e Hepatojugular
● Estertores pulmonares ● B3 e B
● Eletrocardiograma (ECG) - supra ST (transmural), infra ST, inversão de onda T ● Ecocardiograma ● Radiografia de Tórax ● Análise de gases sanguíneos ● Exames laboratoriais: ○ Troponina (elevada) ○ CK-MB ○ Mioglobina
Sopro inocente ● Audível facilmente ● Sistólico ou contínuo ● Curta duração ● Baixa intensidade (+1/+4)
● B2 hipofonética ● Dispneia, angina, pulso hiperdinâmico, mas fica assintomática por muito tempo ● Aspirativo de alta frequência ● Pulso em martelo d´água (Corrigan) ● Tudo vai pulsar, pois a pulsação sistólica vai ser forte
Estenose mitral (RUFLAR) Estreitamento da mitral que impede o fluxo adequado do AE para o VE. ● Diastólico ● Ejeção ● Foco mitral ● Rude, ruflar diastólico com reforço pré-sistólico ● B1 hiperfonética ● Baixa frequência ● Dispneia, hemoptise, palpitações (sintomas de IC, pois o sangue volta), disfagia ● Estalido de abertura da válvula mitral
Estenose aórtica (DESDOBRAMENTO DE B2) É uma obstrução na valva, que atrapalha a ejeção do fluxo sanguíneo do VE para a aorta. ● Mesossistólico (sistólico) ● Ejeção ● Foco aórtico ● Irradia para clavícula/carótidas/fúrcula esternal e ápice ● Crescendo-decrescendo rude, longo ● Alta frequência ● Pulso parvus et tardus (fraco e retardado) ● Angina, síncope, dispneia ● Hipertrofia do VE e limitação do DC
Prolapso da valva mitral ● Mesossistólico ● Não ejetivo ● Média frequência
B1 : fechamento das válvulas atrioventriculares (AV) = sístole
B2 : fechamento das válvulas semilunares = diástole
B3 : sobrecarga de volume (disfunção ventricular) = insuficiência cardíaca ou fisiológica em crianças e jovens. Associada a IC sistólica – Protossistólico de baixa frequência.
B4 : sobrecarga de pressão no VE = hipertensão e estenose aórtica. Associada a IC diastólica.
Acianóticas : CIA, CIV, PCA, estenose valvar e coartação de aorta ● Crescimento inadequado ● Infecções respiratórias frequentes ● Taquipneia ● Sudorese aos esforços ● Sopros
Coartação de aorta : pulso femoral fraco, pressão alta no MMSS e baixa no MMII, sopro dorsal, enchimento capilar aumentado, hipofonese da B2 e desdobramento de B2. Isso acontece porque a coartação é depois dos ramos para os mmss, impedindo o fluxo para os MMII e elevando a pressão para os MMSS.
Cianóticas : tetralogia de Fallot, transposição de grandes vasos (casca de ovo), atresia tricúspide ● Cianose ● Baqueteamento digital ● Crises de hipóxia ● Baixa saturação ● Melhora na posição de cócoras
Na tetralogia de Fallot, principalmente, vai ter impulsão da área do apêndice xifóide e tórax levemente abaulado.
A Tetralogia de Fallot é composta por quatro alterações cardíacas:
Paciente com doença pericárdica geralmente apresenta dor torácica intensa em pontada e aguda, que piora ao respirar fundo ou deitar, e melhora ao sentar ou inclinar para frente. Pode haver febre, falta de ar e sensação de mal-estar. Irradia para o trapézio, investigar se há infecção prévia. ECG difuso. As complicações como derrame pericárdico (moringa), tamponamento cardíaco.
SINAIS VITAIS ● FC (elevada) ● FR (elevada) ● PA (baixa no tamponamento) ● Temperatura (elevada em casos infecciosos) ● O2 (normal)
INSPEÇÃO ● Turgência das veias jugulares ● Padrão respiratório (dispneia) ● Tiragem, musculatura acessória ● Observar tórax (formato, abaulamentos, simetria) ● Tríade de Beck (hipotensão, turgência jugular e bulhas abafadas) ● Dor ao respirar fundo ou deitar, com melhora quando inclina-se ● Área cardíaca : abaulamentos, retrações, circulação colateral, cicatrizes
Sinal de Kussmaul (limitação do enchimento ventricular) ● Como é visto: observa-se a veia jugular durante a respiração. ● O que avalia: pressão venosa central e enchimento do átrio direito. ● Resposta esperada: aumento da turgência jugular na inspiração (normalmente deveria diminuir). ● Usos clínicos: sinal de pericardite constritiva e insuficiência cardíaca direita grave.
● Ictus cordis ● Pulso (paradoxal)
● Atrito pericárdico em pericardite (som áspero, tipo arranhado) ● Sons cardíacos abafados em casos com derrame pericárdico e tamponamento ● Knock pericárdico em pericardite constritiva
Aumento da área de submacicez cardíaca (derrame pericárdico)
DOENÇA ARTERIAL OBSTRUTIVA PERIFÉRICA (DAOP) CLÍNICA Paciente com doença arterial obstrutiva periférica (DAOP) geralmente apresenta dor ou cãibras nas pernas ao caminhar (claudicação), que melhoram com o repouso. Pode ter sensação de frio, palidez ou feridas que não cicatrizam nos membros inferiores. A doença é causada principalmente pela aterosclerose, e fatores como hábitos de vida e histórico familiar são importantes no diagnóstico. No exame físico, recomenda-se realizar testes vasculares em ambos os membros, começando pelo lado sem alterações, se houver.
A Tríade de Lesch caracteriza a isquemia arterial aguda com dor intensa, ausência de pulso e palidez/frieza do membro. Fontaine e Rutherford classificam a gravidade da DAOP e TASC II, as lesões.
● Claudicação (dor ao esforço físico, em casos graves, até no repouso) ● Coloração da pele (palidez) ● Edema (bilateral) ● Pele brilhante, seca e com pouco pelo ● Unhas quebradiças ● Gangrena e úlceras
Menor ou igual a 0,9 é considerado DAOP, sendo o caso mais grave é de 0,4.
Paciente com insuficiência venosa crônica apresenta queixa de dor e sensação de peso nas pernas, principalmente ao final do dia, associada a edema nos tornozelos que melhora com elevação. Pode ter varizes visíveis, alterações na pele como manchas e, em casos avançados, úlceras na região dos tornozelos.
SINAIS VITAIS ● FC (normal) ● PA (normal) ● Temperatura (normal) ● FR (normal) ● O2 (normal)
INSPEÇÃO ● Edema ● Presença de varizes dilatadas, tortuosas e visíveis na pele. ● Alterações cutâneas: manchas marrons (hemossiderose/dermatite ocre), áreas de eczema, ressecamento ou pele fina e brilhante ● Úlceras superficiais, geralmente na região do maléolo medial
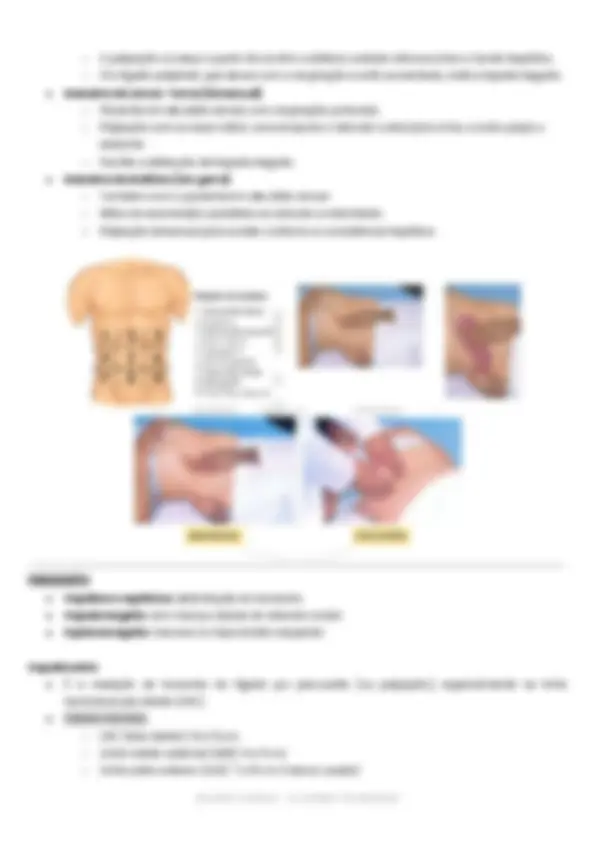
● Sinal de Godet ● Sinal de Cacifo ● Teste de Trendelenburg positivo ● Edema ● Temperatura da pele (normal) ● Sensibilidade ● Pulsos (para descartar DAOP)
MANOBRAS E SINAIS Sinal de Cacifo É a formação de pequenas úlceras ou rachaduras nas bordas do calcanhar, geralmente associadas a edema crônico e má circulação venosa nos membros inferiores.
Teste de Trendelenburg ● Como é feito: eleva-se a perna do paciente deitado, esvaziando as veias superficiais. Aplica-se um torniquete na coxa e o paciente se levanta. ● O que avalia: insuficiência venosa crônica. ● Resposta esperada:
○ Enchimento rápido antes da liberação do torniquete → Insuficiência do sistema venoso profundo. ○ Enchimento rápido após liberação do torniquete → Insuficiência do sistema venoso superficial.
TROMBOSE VENOSA PROFUNDA (TVP) Paciente com histórico de imobilidade prolongada apresenta dor, edema e aumento de volume em um dos membros inferiores, geralmente acompanhado de sensação de calor e vermelhidão local. Pode haver dor à palpação ao longo do trajeto da veia acometida. A tríade de Virchow — lesão endotelial, estase sanguínea e hipercoagulabilidade — está presente, sendo fatores importantes para o desenvolvimento da TVP. Outros sinais incluem aumento da circunferência da perna afetada e, às vezes, febre baixa.
SINAIS VITAIS ● FC (pode estar elevada em resposta inflamatória) ● PA (normal) ● Temperatura (pode estar elevada em resposta inflamatória) ● FR (normal) ● O2 (normal)
● Edema unilateral ● Coloração da pele (eritema) ● Varizes (veias dilatadas) ● Cianose
PALPAÇÃO ● Edema assimétrico ● Sensibilidade ● Temperatura dos MMII (quente) ● Pulso ● Sinal de Homans ● Teste de Godet e Cacifo
MANOBRAS E SINAIS Sinal de Homans Dor na panturrilha devido à dorsiflexão passiva do pé com joelho estendido.